- 消化器内科とは、食道・胃・十二指腸・小腸・大腸・肛門へとつながる消化管を主にしている内科です。症状としては、腹痛・吐き気・便秘・下痢・嘔吐・血便などがあげられます。健診(バリウムの検査や便潜血検査)の異常も対応いたします。
消化器に疾患の疑いがある場合、内視鏡と呼ばれる胃カメラのようなもので検査を行い、症状に適した処置を施します。病院と同レベルの検査が可能なNBI内視鏡や、患者さんの負担や苦痛が少ない経鼻内視鏡を用いた検査も行っております。気になる症状があればお気軽にご相談ください。

胃潰瘍、十二指腸潰瘍、ピロリ菌、逆流性食道炎、食道がん、胃がん、大腸がん、胆のう結石、大腸ポリープ、炎症性腸疾患、急性胃腸炎、便秘症、潰瘍性大腸炎 など
当院では、特定の病気の医療費に対して、助成金(医療費の補助)の申請が可能です。詳しくはお尋ねください。

消化器病学会専門医、内視鏡学会専門医、肝臓学会専門医、がん治療認定医機構認定医、消化器内科難病指定医である院長が、専門性の高い医療を提供いたします。
胃潰瘍・十二指腸潰瘍
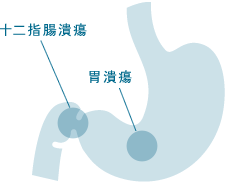
まず「潰瘍」とは、組織の表面が炎症をおこして傷がつき、その傷が内部の組織にまで及んでいることをいいます。炎症の箇所により「胃潰瘍」「十二指腸潰瘍」と区別され呼ばれています。症状としては、みぞおちあたりの痛み・胸焼け・嘔吐など様々です。この潰瘍の原因は、主にピロリ菌の感染・非ステロイド性抗炎症薬の服用・ストレスなどがあげられます。
放置したままにしておくと潰瘍はひどくなり、胃や十二指腸に穴が空いてしまい、緊急手術が必要となることもあります。潰瘍が疑われる場合は、内視鏡での検査を行います。
-
上腹部の持続的な痛み・胸やけ・食欲不振・膨満感・黒色便 など
-

内視鏡検査・ピロリ菌検査・組織の検査(生検)
ピロリ菌

ピロリ菌(ヘリコバクター・ピロリ菌)は胃の粘膜に感染し、生涯にわたり慢性の活動的な胃炎が誘発され、長期間が経過すると胃の粘膜が萎縮(小さくなり機能が低下すること)した萎縮性胃炎、さらに腸上皮化生(組織の形態が変化することで胃の粘膜が腸の上皮で置き換わってしまう)へと進行します。
萎縮性胃炎、腸上皮化生を背景にして胃がんが発生してきてしまいます。又ピロリ菌は胃潰瘍・十二指腸潰瘍・リンパ腫(リンパ節などから発生する腫瘍)・胃ポリープなどの消化管の病気のみならず特発性血小板減少性紫斑病・貧血などとの関連も指摘されています。
2009年1月に日本ヘリコバクター学会からヘリコバクター・ピロリ感染の診断と治療ガイドラインが発表され、除菌治療(ピロリ菌を消すこと)を行うことにより胃炎が改善され、潰瘍や癌などのピロリ菌感染に伴い発生する病気の予防が期待される様になりました。
このような背景の中、胃がんの発生予防のため2013年2月ピロリ菌の除菌治療が自由診療ではなく保険治療で行うことができる様になりました。ただし保険治療で行うには胃カメラで胃炎の状態であることの診断が必要で、胃カメラの際には胃がんの除外の他、ピロリ菌の感染の有無を診断し、その胃カメラの所見から胃がんの発生リスクを評価し、その後の対応を検討することが重要です。
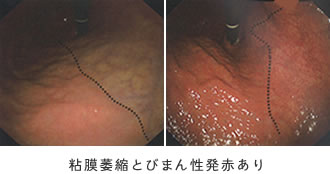
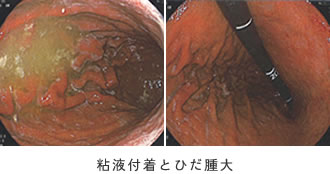
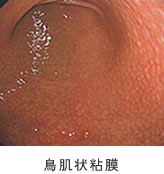
ピロリ菌感染の胃カメラの主な所見として萎縮・腸上皮化生の他にびまん性発赤・胃のひだのハレ・粘液の存在・鳥肌といったものがあり、萎縮・腸上皮化生・ひだのハレ・鳥肌は胃がんの発生リスクとして重要で、当院では内視鏡専門医が正確に診断し、ピロリ菌の除菌治療などで胃がんの発生予防へと導きます。
ピロリの除菌治療には胃内のPH(酸性、アルカリ性)濃度が重要で、PH>5とすることが推奨されています。
従来のピロリ菌の除菌成功率は1回目の治療で7割程度、2回目の治療で9割程度でしたが、当院では通院回数を少なくするために、従来の薬より24時間にわたりPH>5とする作用が持続するボノプラザンという薬を併用し(もちろん保険適応です)1回目から成功率を90%以上(1回目が92%で、2回目が98%の成功率)とすることをおすすめしています。
- ヘリコバクター・ピロリ除菌後胃がん
- ヘリコバクター・ピロリ除菌治療によってそれ以降に発生する胃がんが少なくなると報告されていますが、除菌を行った後でも数年経ってから胃がんが発生することもあるので注意が必要です。
除菌後の胃がんは男性に多く、除菌前に胃体部に萎縮性胃炎があり、できる胃がんは腫瘍径が小さく潰瘍を伴わない凹んだ形が多いとされています。当院では除菌後も定期的(1年に1回程度)に胃カメラをうけることをおすすめしています。 - ヘリコバクター・ピロリ陰性胃がん
- ヘリコバクター・ピロリ菌に感染していなくても胃がんが発生することがあり、全胃がんの1%程度と比較的稀ながんですが、要因として生活習慣(塩分・喫煙・高血糖・低コレステロール血症)、EBウィルス感染症、遺伝子異常、自己免疫性胃炎が考慮されます。特徴としては60歳未満に多く、男女で性差はなく悪性度が高い型が優位で、明らかにヘリコバクター・ピロリ菌感染した胃から発生する胃がんと特徴が異なっています。
-

尿素呼気試験・便中H.pylori抗原検査・血中・尿中抗H.pylori IgG抗体検査・内視鏡検査
潰瘍性大腸炎
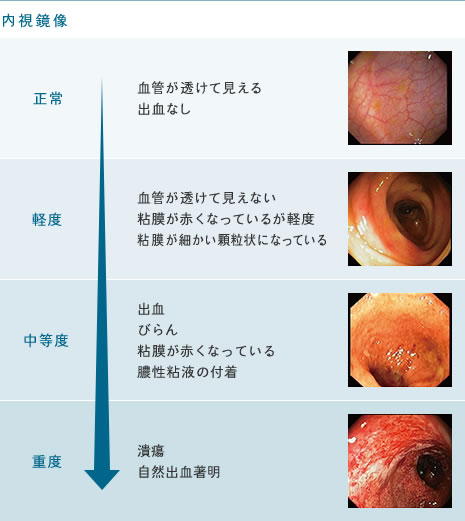
潰瘍性大腸炎は大腸の表面の粘膜とその下の層である粘膜下層を主体とした原因不明の慢性炎症性疾患で、根治的な治療は確立されていません。
治療目標はできるだけ長期間寛解(病気の症状が軽減もしくはみかけ上消失した状態)を継続することです。
潰瘍性大腸炎の活動性の評価は症状(排便回数、血便、発熱、脈の早さ、貧血など)を中心に点数化され、活動性が高い場合には寛解へと導く治療を、寛解の状態となれば良好な状態を継続する治療が行われてきました。
しかし最近では症状が寛解になっても39~60%の患者さんでは大腸カメラを行ってみると活動的な病変がみられ、こういった患者さんでは長期間の寛解を得ることが難しいことがわかってきました。
そこで大腸カメラの所見で炎症(生体が何らかの有害な刺激をうけた時に免疫反応が働き、それによって生体に起きる症候)所見がみられない状態、いわゆる粘膜治癒を治療目標とする考え方が提唱されるようになってきました。
粘膜治癒の判定については大腸カメラの肉眼(顕微鏡などを使わない見たそのもの)所見の改善が最低条件で、そこに大腸カメラの際に採取した組織を顕微鏡で見た所見を加えるかは議論のわかれているのが現状です。
また、潰瘍性大腸炎は大腸がんのリスク要因で、活動性が高いほど大腸がんの発生率が高くなることが知られています。潰瘍性大腸炎を背景として発生する大腸がんは通常の大腸がんと性質が異なり、潰瘍浸潤型やびまん性浸潤型が多く、悪性度が高いと言われています。色素散布(インジゴカルミンなど)法を用いるターゲット生検が有用です。
こういったことを踏まえると、長期間の寛解を継続するための評価や大腸がんの発見には大腸カメラが必要とされます。
潰瘍性大腸炎において、内視鏡検査によって診断される粘膜治癒の有無が、その後の臨床経過と関連することが報告されています。すなわち粘膜治癒が達成された患者さんは、再燃(治まっていた病状や症状が再び悪化すること)の危険性や手術の必要性も低下して生活の質が向上しますが、一方、粘膜治癒がみられない患者さんでは、症状が寛解状態(病気の症状が軽減もしくはみかけ上消失した状態)であっても、再燃や手術の危険性が高くなるとされています。したがって、大腸カメラを行なって大腸の粘膜所見を評価し、再燃や手術の危険性が高い患者さんでは早い段階で薬剤治療を強化することで治療成績が向上する可能性があります。
潰瘍性大腸炎は基本的には大腸の病気ですが、胃や十二指腸に炎症が出現することもあり、胃カメラを行うことも重要です。
潰瘍性大腸炎と区別が必要な病気としてクローン病、サルモネラ腸炎、カンピロバクター腸炎、抗生剤起因性出血性腸炎、放射線照射性大腸炎、アミロイドーシス、好酸球性胃腸炎、憩室性大腸炎、腸結核、エルシニア腸炎、腸間膜脂肪織炎、NSAIDs起因性腸炎、アメーバ性腸炎、サイトメガロウイルス腸炎、腸管ベーチェット、虚血性腸炎、リンパ濾胞過形成,Collagenous colitisといったものが考えられます。
-
血便・粘血便・下痢・腹痛
-

問診・血液検査・便潜血検査・大腸内視鏡検査
逆流性食道炎
「逆流性食道炎」とは、胃の内容物が胃の入り口を越えて食道に逆流し、胃の中は胃酸によって強い酸性となっているため、この酸性物質が食道の粘膜を障害する病気です。
逆流性食道炎は1990年以降に増加しています。その理由として日本人の胃酸分泌増加・食事の欧米化・ストレス社会等が指摘されています。逆流性食道炎は50歳以上で発症が増加します。逆流性食道炎は良性の病気ですが、逆流性食道炎の存在が生活の質を低下させ、さらには労働生産性の低下にもつながることが問題となっています。ですが、適切な治療によって健常者レベルに生活の質を戻すことができます。
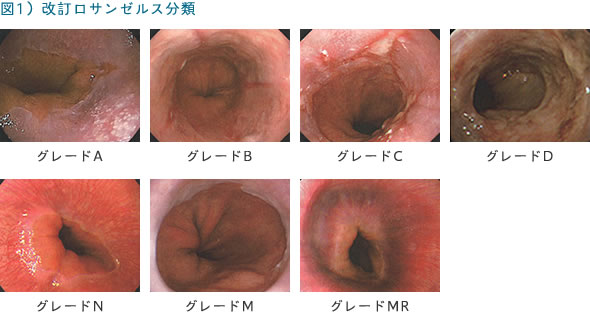
世界的に使用されている逆流性食道炎の分類(内視鏡で見た炎症の程度)はLos Angeles分類があり、粘膜障害の広がりからグレードA~Dまでに分類され、日本ではこれに胃カメラでは変化のないグレードN、白く濁って血管が透けて見えないMW、境界がわかりにくい赤みのMRをグレードMとして加えた改訂Los Angeles分類が広く使用されています(図1)。
胃カメラでは粘膜障害のはっきりしない人でも4%前後は胃酸の逆流が発生しているといわれており、白く濁った粘膜が存在する理由の一つでグレードMに分類され、治療対象となりえます。
逆流性食道炎は食道内の過剰な胃酸にさらされることによって発症するため、胃酸の分泌を抑制するプロトンポンプ阻害薬の内服を2か月行うことによって軽症逆流性食道炎の90~95%、重症逆流性の80~85%は治癒します。
- 胃酸にさらされる原因
- 胃酸の食道への胃酸逆流が原因ですが、その多くはLES(下部食道括約筋)という筋肉のゆるみに伴って起きるといわれています。この筋肉の一時的なゆるみは過食や高脂肪食摂取時に起きやすいため、食べ過ぎや高脂肪食摂取を控えることでも改善が見込めます。また、早食いは食べ物と一緒に空気も飲み込んでしまうため胃が伸ばされ、一時的に先ほどの筋肉のゆるみが発生しやすい状況となるため早食いを控えることも有効です。さらに、重力の影響で横になることで逆流が起こりやすくなり、逆流は食後の2~3時間以内に多く起こるため、食後すぐに寝てしまうと就寝時間が食後となり、就寝中に胃酸の逆流が起こる可能性が高くなるため、就寝前(2~3時間)の食事摂取を控えることも重要です。
肝臓の薬物代謝酵素の遺伝子多型が各個人で異なるため、あるプロトンポンプ阻害薬で治療効果が十分でない場合は、他のプロトンポンプ阻害薬に変更するのが有効であることがあります。また、胃酸の分泌は食事によって起こるため,食後にプロトンポンプ阻害薬の血液濃度を最も高くすることが重要で、プロトンポンプ阻害薬の血液濃度は内服後2~3時間で最も高くなることを考えると、食前の30~60分前に内服することや、日本では一般的に食事の摂取量は夕食が最も多く、胃酸の分泌も増えることが多いため、夕食前に内服することも有効なことがあります。
プロトンポンプ阻害薬は胃で吸収されるのではなく腸で溶けて吸収するため、早く胃の外に出す効果を期待して消化管運動機能改善薬・漢方薬を追加することも有効です。標準的な量のプロトンポンプ阻害薬で治癒しない場合、倍量を内服すれば、より強力な胃酸分泌抑制を行えます。
2年間プロトンポンプ阻害薬継続後の逆流性食道炎の再発リスクとして、食道裂孔ヘルニア、重症例、ヘリコバクター・ピロリ陰性例、胃粘膜萎縮、非喫煙者、女性、低身長(150cm以下)等が報告されています。
-
胸やけ・呑酸(のどや口の中が酸っぱくなる)・胸の痛み・咳、喘息・のどの違和感、声枯れ など
-

問診・内視鏡検査・組織の検査・酸分泌抑制薬による診断(PPIテスト)
食道がん
「食道がん」は世界中では8番目に多いがんで、男性に多く、地域的には東アジア・東アフリカに多いとされています。
組織学的には扁平上皮がんと腺がんが2大組織型で、日本の食道がんの90%以上は扁平上皮がんです。
食道の扁平上皮がんの発がん物質は喫煙とアルコール飲料に関連するアセトアルデヒドという物質が原因だとわかっています。肝臓にはこのアセトアルデヒドを代謝する酵素がありますが、日本人の約半数がこの酵素をうまく使えず、飲酒をした時に顔が赤くなったり、脈が早くなったりする人は体内にアセトアルデヒドが蓄積し、食道扁平上皮がんのリスクが高まります。
ですから50歳以上の男性、飲酒者のなかで顔が赤くなったり脈が早くなったりする人、喫煙者は積極的に胃カメラをうけられることをおすすめします。
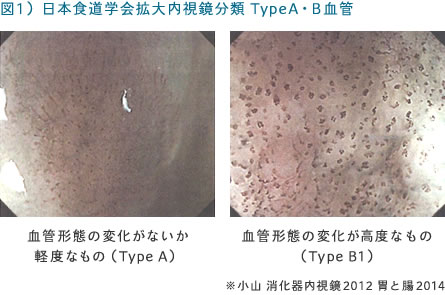
当院で採用している狭帯域内視鏡(NBI)は、刺激を与えずに高い精度で小さな早期の食道がんの発見に有用です。
実際の食道の観察の仕方として、NBIと拡大観察を用いて上皮乳頭内ループ状毛細血管(IPCL)を観察します(図1)。この血管の様子で拡張・蛇行・口径不同・形状不均一があればがんと診断します。口径不同とは1本1本の血管の中で細くなったり、太くなったりすることやいくつかのグループの血管を比べて口径が違うことをいいます。形状不均一とはまわりの血管と比べて一つ一つの形が違うことで判断します。
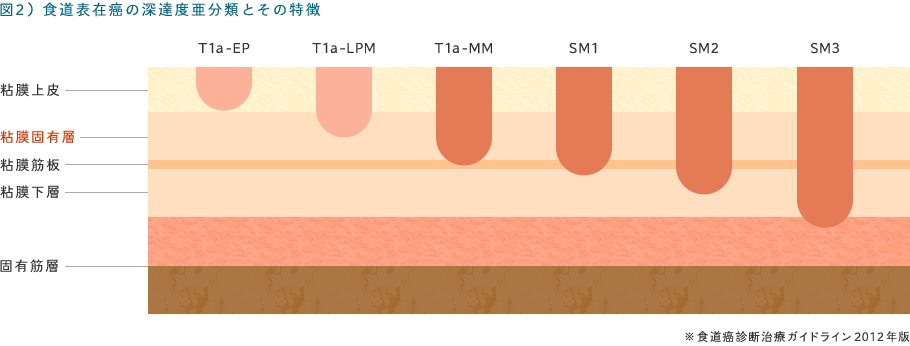
そしてがんの深さはこの血管がループを描くか描かないかといったことで診断します。また食道学会分類ではこの血管に加えて病変内の血管がまばらな部分(AVA)でがんの深さを判断し、具体的には0.5mm未満ではsmall、0.5~3.0mmではmiddle、3.0mm以上ではlargeとなり、内視鏡的治療の方針に役立てます。食道がんは早期発見が重要で、がんの深さが粘膜固有層(図2)までであればリンパ節転移の頻度が少ないため、内視鏡治療であるEMRやESDで完治が可能です。
-
飲み込んだ時に胸がしみる、やける感覚・食べ物がつかえる・胸の奥、背中の痛み・咳、たん・声枯れ など
-

X線検査・内視鏡検査・CT検査・MRI検査・超音波検査・PET検査・腫瘍マーカー(血液検査)
胃がん
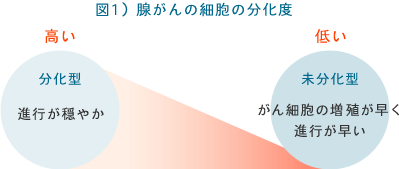
「胃がん」は2012年には世界で952,000人に発症しており、その半数は東アジアでみられ、次いで中央・東ヨーロッパ、中南米に多く、男性の発症率は女性の2倍であるとされています。胃がんの大部分は腺がんで、病理組織学的には分化度(がん細胞がどのくらい元の正常な細胞の特徴を残しているか)の高いものと低いもの(低いほど悪性度が高い)に分類できます(図1)。
胃粘膜がヘリコバクター・ピロリ感染等による慢性的な炎症をきたして引き起こされる突然変異や、DNAメチル化異常が胃がん発がんにつながるケースが多いとされており、ヘリコバクター・ピロリの治療(除菌)が胃がんの発生を抑える可能性があります。
胃がんにかかる人は40代から増え始めます。早期の胃がんは自覚症状がでることがあまりないのが胃がんの怖いところです。胃の不調がきっかけとなり、たまたま内視鏡検査を受けた結果、胃がんが見つかることもありますが、内視鏡検査を受ける機会がなければ早期で発見するのはなかなか難しいです。
ピロリ菌に感染していることは胃がんにかかりやすい要因で、その様な方は定期的に内視鏡検査を受けることをおすすめします。胃カメラは苦しいと敬遠される方も多いと思いますが、当院では口から入れる従来の方法に加え、鼻から入れる細い内視鏡を使用したり、鎮静剤を使用することによって比較的楽に受けることができます。
早期の胃がんであれば内視鏡治療でお腹に傷をつけずがんを切除し、完治が可能です。大きさや深さによっては胃を広範囲に切除する手術が必要となるため、積極的に健康診断を受け、早期発見に努めることが重要です。
- NBI拡大内視鏡による胃の粘膜の観察
- 血管と表面の構造に着目します。V(微小血管構築像)とS(粘膜表面微細構造)によるVS Classificationによる胃がんの診断を行います。VとSの判定はそれぞれregular、irregular、absentに分けて行います。病変と背景粘膜の間に境界線(Demarcation line:DL)が存在し、DLの内側にirregular(不整)な微小血管構築像、粘膜表面微細構造のいずれかもしくは両方存在する場合には胃がんと診断します。
-
胃や胸のもたれ、不快感・みぞおちの痛み・吐き気やゲップ・食欲不振・黒色便・体重減少・貧血 など
-

X線検査・内視鏡検査・生検・便潜血検査・CT検査
大腸がん
日本の大腸がんの発生数(2007年)は110,973人で、男性63,182人、女性47,791人で、男性では胃がんに次いで、女性では乳がんに次いでともに2位です。
大腸がん検診として死亡率減少に十分な医学的根拠があることから、検便(便潜血検査)が推奨されています。大腸がんにかかる率は、40歳頃より増加し始め、高齢になるほど高くなります。がんにかかる率や死亡率はともに、男性の方が女性よりも高くなっています。検便により大腸内の出血の有無を調べ、精度を上げるために2日分の便の検査をします。
血便・便が細くなる・残便感・腹痛・便通異常(下痢と便秘の繰り返し)・貧血・体重減少といった症状がみられる場合は検診を受けるのではなく、速やかに内視鏡検査(大腸カメラ)を受けることをおすすめします。
大腸がん患者は増加しており、すべてのがんの中で最多となる見通しで、女性では1位、男性も肺がん・胃がんに次いで3位となりますが、早期発見により治せる病気でもあります。
欧米化した食生活と高齢化が原因で、生活習慣病の一つと言っていいかもしれません。
予防に確実に良いとされているのは適切な運動で1日1時間のウォーキングと、息がきれるぐらいの運動を週に2日、30分ずつするのが理想です。
ただし、いくら生活習慣を整えたとしても大腸がんが発症することはあり、進行がんであっても症状があまりないことも多く、検便が早期発見に有用です。
痔で出血のある人でも実は大腸癌が出血の原因であることもあり、便検査が陽性になった場合は必ず精密検査である大腸カメラをうけることが必要です。
大腸がんの治療では、内視鏡的切除と手術が中心的な役割を担っています。がんの深さによって治療法が異なり、早期のがんの深さの診断には色素内視鏡やNBI拡大内視鏡検査などが有用です。
-
血便・便が細くなる・残便感・腹痛・便通異常(下痢と便秘の繰り返し)・貧血・体重減少
-

問診・便潜血検査・大腸内視鏡検査